Короткий протокол ЭКО: что это такое, чем отличается от длинного, сколько длится
 Экстракорпоральное оплодотворение (ЭКО) — это искусственное оплодотворение яйцеклетки вне организма матери, то есть «в пробирке» или in vitro. В процедуре in vitro есть два протокола — короткий и длинный. В зависимости от того, какой метод будет выполняться процедурой оплодотворения in vitro, выбирается тип протокола. Давайте рассмотрим, что такое короткий протокол при ЭКО и чем отличается от длинного протокола.
Экстракорпоральное оплодотворение (ЭКО) — это искусственное оплодотворение яйцеклетки вне организма матери, то есть «в пробирке» или in vitro. В процедуре in vitro есть два протокола — короткий и длинный. В зависимости от того, какой метод будет выполняться процедурой оплодотворения in vitro, выбирается тип протокола. Давайте рассмотрим, что такое короткий протокол при ЭКО и чем отличается от длинного протокола.
Что такое короткий протокол при ЭКО
Короткий протокол и его длина являются важным элементом оплодотворения in vitro, поскольку они относятся к стадии гормональной стимуляции, являющейся одним из ключевых этапов искусственного оплодотворения.
Сам протокол представляет собой своего рода поэтапный план экстракорпорального оплодотворения. Он устанавливается между парой и врачом на совещании, которое проводится после проведения тестов. В зависимости от намеченных последующих этапов in vitro будет создан короткий или длинный протокол.
- на возрасте пациентки;
- курсе лечения бесплодия;
- результатах гормональных тестов;
- состоянии здоровья репродуктивных органов и яичников (оценка на основе ультразвукового сканирования).
Определение
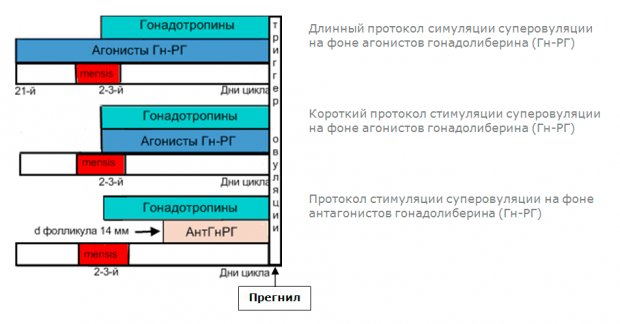
Короткий протокол ЭКО предполагает краткосрочное лечение бесплодия (протяжённостью около 10 дней). После установления короткого протокола в следующем начале цикла на второй-третий день начинается гормональная стимуляция.
Гонадотропин вводится немедленно, а затем в последующие дни также добавляют аналоги GnRh, которые ингибируют естественную способность организма вырабатывать гормоны во время менструального цикла. Это такое ускорение гормональной стимуляции, которое обычно происходит поэтапно: сначала лекарства вводят с помощью GnRh, а затем вводят гонадотропины (ЛГ или ФСГ).
 Благодаря короткому протоколу затраты на стимуляцию гормонами несколько ниже, если сравнивать их с другими протоколами, потому что понадобится меньше инъекций с гормональными препаратами. Такая короткая продолжительность действия не связана с эффектом оплодотворения, поскольку этот метод работает так же, как с использованием длинного протокола.
Благодаря короткому протоколу затраты на стимуляцию гормонами несколько ниже, если сравнивать их с другими протоколами, потому что понадобится меньше инъекций с гормональными препаратами. Такая короткая продолжительность действия не связана с эффектом оплодотворения, поскольку этот метод работает так же, как с использованием длинного протокола.
Чем отличается от длинного
Основные отличия между коротким и длинным протоколом в том, что в противовес длинному протоколу, где есть две разные стадии (фаза торможения и фаза стимуляции), пациенты в коротком протоколе проходят только фазу стимуляции.
Как правило, на третий день менструального цикла пациентка приходит в клинику для проведения обследований эстрадиола и ультразвукового сканирования, чтобы убедиться, что после последнего кровотечения подкладка матки «тонкая».
 После этого начинается гормональная стимуляция, и в то же время начинается фаза ингибирования, проводимая с помощью спрея для носа или инъекций. Каждые 2–3 дня пациенты приезжают в клинику для контроля с помощью ультразвука и анализов крови. Как только будут определены критерии созревания фолликулов, как и в случае с длинным протоколом, определяют ХГЧ-инъекцию и время фолликулярной пункции.
После этого начинается гормональная стимуляция, и в то же время начинается фаза ингибирования, проводимая с помощью спрея для носа или инъекций. Каждые 2–3 дня пациенты приезжают в клинику для контроля с помощью ультразвука и анализов крови. Как только будут определены критерии созревания фолликулов, как и в случае с длинным протоколом, определяют ХГЧ-инъекцию и время фолликулярной пункции.
Часто пациенты не знают, что лучше выбрать, длинный или короткий протокол. Это решает лечащий врач, но преимущества короткого протокола заключаются в том, что требуется меньше лекарств, а цикл лечения короче. Некоторые женщины, организм которых плохо отреагировал на длинный протокол, производят больше ооцитов по короткому протоколу.
Показания и противопоказания
Показания для проведения ЭКО:
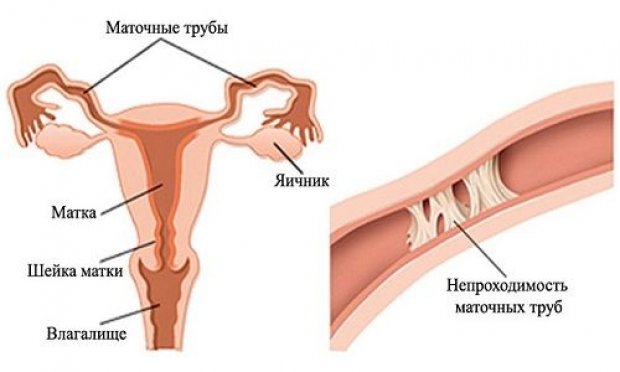
- Нарушение проходимости фаллопиевых труб.
- Отсутствие фаллопиевых труб — врождённое или в результате проведённой операции, например, при лечении внематочной беременности.
- Тяжёлая стадия эндометриоза, когда комбинация гормонального и хирургического лечения не позволяет забеременеть в течение года.
- Если не происходит естественная овуляция (используется донорская сперма).
- Генетические заболевания, передаваемые яйцеклеткой или спермой (с хромосомой X или Y).
- Желание родить в возрасте после 40 лет: ECO предлагает больше возможностей защиты от рождения ребёнка с генетическими аномалиями, так как генетический диагноз делается до эмбрионизации яйцеклеток.
- Низкое качество семенной жидкости мужчины (низко активная сперма или полное отсутствие жизнеспособных сперматозоидов).
- Если бесплодие произошло из-за болезней эндокринной системы у женщины: щитовидной железы, поджелудочной железы, гипофиза.
- Бесплодие по необъяснимой причине — этот диагноз имеется у каждой десятой пары, которая не может зачать ребёнка в течение года.
Абсолютные противопоказания для проведения ЭКО:
- Аномалии в структуре матки или её приобретённые деформации (загиб, инфантильная матка, её отсутствие или дублирование), если эмбрион не может быть имплантирован или нет гарантии, что матка может его выдержать.
- Рак какой-либо части тела или шейки матки, яичников, фаллопиевых труб.
- Тяжёлая патология внутренних органов.
- Сердечная недостаточность.
- Злокачественные заболевания крови: лейкемия, лимфома, лимфогранулематоз, апластическая анемия.
- Тяжёлая фаза шизофрении.
- Перенесённый инсульт.
- Увеличенные паращитовидные железы.
- Тяжёлая форма сахарного диабета.
- Кардиомиопатия.
- Рассеянный склероз.
- Почечная недостаточность.
- Психические заболевания, которые могут передаться плоду.
- Опухолевая патология яичников.

Существуют также относительные противопоказания, когда манипуляция может быть выполнена после проведённой подготовки:
- Туберкулёз на активной стадии.
- Доброкачественные опухоли матки. Если это образование не превышает 30 мм в диаметре, ЭКО может быть выполнено, а опухоль может быть удалена после рождения малыша. В этом случае подсадка эмбриона должна быть выполнена с учётом местоположения опухоли, поэтому она не становится препятствием для беременности.
- Гепатит.
- Сифилис.
- Обострение хронических заболеваний, которые могут быть исправлены курсом лечения или проведённой хирургической операцией.
- Острые воспалительные патологии внутренних органов.
- ВИЧ является относительным противопоказанием к ЭКО. Существуют отдельные протоколы для женщин, в организме которых поддерживается достаточное количество необходимых иммунных клеток при антиретровирусной терапии.
Противопоказания существуют только для женщин. Состояние здоровья мужчины может только временно задерживать проведение ЭКО:
- В течение года — если облучение или химиотерапия использовались для лечения любого вида рака.
- В течение 2–3 месяцев после полного излечения воспалительного заболевания репродуктивного органа (яичек, простаты, уретры).
- В течение 2–3 месяцев, если мужчина, у которого будут брать семенную жидкость, имел инфекционное заболевание: ветряную оспу, опоясывающий лишай, лептоспироз, ангину, корь, краснуху.
После гепатита B или C период, в течение которого нельзя сдавать сперму, врач-инфекционист определяет на основании результатов анализов. Обычно этот временной интервал длится более года.
Сколько дней длится стимуляция в коротком протоколе ЭКО
Короткий протокол с использованием агонистов GnRH должен занимать 28–35 дней, а ультракороткое время с использованием антагонистов GnRH занимает 25–31 дней.
В коротком и длинном протоколе ЭКО используются одни и те же гормональные препараты, но их введение не начинается в одном менструальном цикле и фиксирует предыдущий, который будет поставлять большое количество высококачественных яйцеклеток. Для этого блокировка гипофиза стартует за неделю до менструального цикла, когда начинаются основные стадии экстракорпорального оплодотворения.
 Схема короткого протокола ЭКО содержит 4 этапа его реализации:
Схема короткого протокола ЭКО содержит 4 этапа его реализации:
- Стимуляция суперовуляции (процесс стимуляции овуляции в нескольких фолликулах яичников женщины).
- Прокол яичников (экстракт из зрелых фолликулов яйцеклетки для оплодотворения), накануне прокола необходимо отказаться от секса в течение 3 дней.
- Инкубация эмбрионов (после прокола исследование материала под микроскопом, отбор и оплодотворение целых яйцеклеток и инкубация эмбрионов у нескольких фрагментов зиготы, до 4–8 клеток).
- Имплантация эмбриона в матку (с обязательной поддержкой функции жёлтого тела с прогестероном и контролем беременности через 2 недели после имплантации).
Этапы цикла по дням
День 1-й — обращение в клинику в первый день месячного цикла для организации проведения обследования на следующий день.
День 2-й — подробно подсчитывается количество фолликулов и берётся исходный образец крови для измерения уровня эстрогена (E2) и лютеинизирующего гормона (ЛГ). Вечером 2-го дня начинается стимуляция гонадотропина.
 День 6-й — проводится ультразвуковое сканирование и берётся анализ крови. Если уровень эстрогена повышается, это свидетельствует о том, что фолликулы начинают расти. Схема лечения для большинства пациентов включает в себя начало инъекций блокатора именно в этот день. Инъекции делаются одновременно с гонадотропинами, это необходимо для того, чтобы предотвратить естественный выброс ЛГ, который, в противном случае, мог бы вызвать преждевременное высвобождение развивающихся яйцеклеток.
День 6-й — проводится ультразвуковое сканирование и берётся анализ крови. Если уровень эстрогена повышается, это свидетельствует о том, что фолликулы начинают расти. Схема лечения для большинства пациентов включает в себя начало инъекций блокатора именно в этот день. Инъекции делаются одновременно с гонадотропинами, это необходимо для того, чтобы предотвратить естественный выброс ЛГ, который, в противном случае, мог бы вызвать преждевременное высвобождение развивающихся яйцеклеток.
День 8-й — ультразвуковое сканирование и забор крови для анализа. Пациентка продолжает принимать гонадотропин и блокатор. Доза гонадотропина под постоянным контролем, чему способствуют анализ крови и ультразвуковое сканирование.
День 10-й — ультразвуковое сканирование и анализ крови. Продолжается приём гонадотропина (препарата Декапептил или других) и блокатора. Лечащим врачом рассматривается предварительное решение о времени начала инициирования овуляции.
 День 12-й — это типичный срок для запуска триггера. Пациентке проводят инъекцию триггера. Забор яйцеклеток будет проведён примерно через 37 часов после инъекции триггера, для сбора яйцеклеток нужно определённое время. Обычно триггер вводят вечером, а забор яйцеклеток проводят утром через два дня. Сам триггер состоит из человеческого хорионического гонадотропина (HCG) и индуцирует заключительные стадии созревания фолликулов и овуляции.
День 12-й — это типичный срок для запуска триггера. Пациентке проводят инъекцию триггера. Забор яйцеклеток будет проведён примерно через 37 часов после инъекции триггера, для сбора яйцеклеток нужно определённое время. Обычно триггер вводят вечером, а забор яйцеклеток проводят утром через два дня. Сам триггер состоит из человеческого хорионического гонадотропина (HCG) и индуцирует заключительные стадии созревания фолликулов и овуляции.
Триггер также является гормоном, который обнаруживается в тестах на беременность, поэтому не рекомендуется проводить тест на беременность в течение двух недель после начала введения триггера. В день срабатывания пациентка принимает гонадотропин и блокатор в последний раз, хотя это варьируется в зависимости от конкретной ситуации.
День 13-й — за день до сбора яйцеклеток пациентка не должна есть после полуночи, также нельзя пить после двух часов утра.
День 14-й — забор яйцеклеток происходит примерно через 37 часов после инъекции триггера. Процедура забора требует только лёгкого местного обезболивания, поэтому женщина не испытывает никаких неудобств или боли. На процедуру забора яйцеклеток понадобится около 4 часов.
 День 15-й — на следующее утро производится необходимая проверка, после чего полученные эмбрионы тщательно культивируются. После сбора яйцеклеток уровень прогестерона будет дополняться вагинальными пессариями (обычно Cyclogest) каждую ночь, пока не будет проведён тест на беременность (через 2 недели после процедуры). Прогестерон помогает поддерживать подкладку матки (эндометрию) в восприимчивом состоянии для имплантации эмбриона. Медики информируют пациентку о прогрессе эмбрионов, которые будут развиваться в течение 2–5 дней в лаборатории при строгом контроле.
День 15-й — на следующее утро производится необходимая проверка, после чего полученные эмбрионы тщательно культивируются. После сбора яйцеклеток уровень прогестерона будет дополняться вагинальными пессариями (обычно Cyclogest) каждую ночь, пока не будет проведён тест на беременность (через 2 недели после процедуры). Прогестерон помогает поддерживать подкладку матки (эндометрию) в восприимчивом состоянии для имплантации эмбриона. Медики информируют пациентку о прогрессе эмбрионов, которые будут развиваться в течение 2–5 дней в лаборатории при строгом контроле.
День 17–19-й — перенос эмбрионов обратно в матку является простой процедурой, аналогичной тесту на мазок из шейки матки. После этой процедуры женщина может заниматься повседневной деятельностью. При желании пациентки любые дополнительные подходящие эмбрионы хорошего качества обычно замораживаются для возможного последующего использования.
День 26-й — тест на беременность проводится примерно через две недели после переноса эмбрионов, но не ранее двух недель после введения триггера.
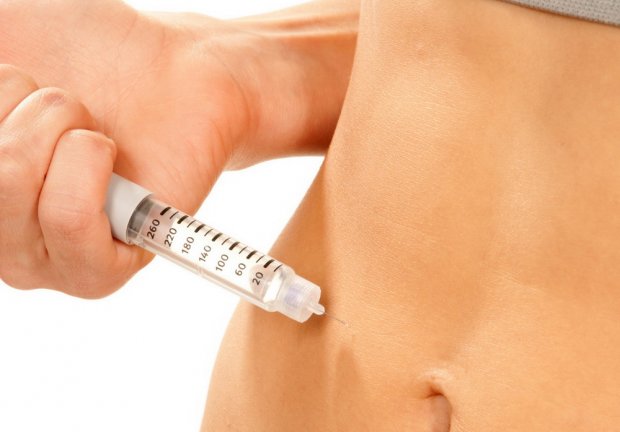
Стимуляция функции яичников
Существует ряд продуктов гонадотропина, все они вводятся путём подкожной инъекции. Чтобы провести стимуляцию яичников, женщина зажимает «в горсть» кожу в области живота и делает инъекцию очень маленьким шприцем (с тонкой иглой) для подкожных инъекций. Обычно стимулирование яичников начинается на 2-й день (на следующий день после начала периода) и продолжается до 12-го дня. Лучше делать ежедневную инъекцию примерно в одно и то же время, хорошим временем для этого является поздний вечер.
 Лечащий врач поддерживает тесный контакт с пациенткой во время стимуляции, поскольку необходим контроль развития фолликулов яичника, проводимый с помощью ультразвуковых обследований и анализов крови. Ультразвук показывает, сколько фолликулов растёт в яичниках. Невозможно увидеть сами яйцеклетки на УЗИ, однако, когда фолликул достигает размера около 18 мм, он, скорее всего, будет содержать зрелую яйцеклетку. Уровень эстрогена в крови также является важным показателем роста и развития фолликулов.
Лечащий врач поддерживает тесный контакт с пациенткой во время стимуляции, поскольку необходим контроль развития фолликулов яичника, проводимый с помощью ультразвуковых обследований и анализов крови. Ультразвук показывает, сколько фолликулов растёт в яичниках. Невозможно увидеть сами яйцеклетки на УЗИ, однако, когда фолликул достигает размера около 18 мм, он, скорее всего, будет содержать зрелую яйцеклетку. Уровень эстрогена в крови также является важным показателем роста и развития фолликулов.
Как только женщина начнёт курс лечения от бесплодия, она будет посещать клинику каждые несколько дней для ультразвукового сканирования, чтобы обеспечить оптимальное количество и размер развивающихся фолликулов. Эти проверки и анализы крови в сочетании с результатами гормонального уровня позволяют регулировать дозу лекарств и оптимизировать сроки сбора яйцеклеток.
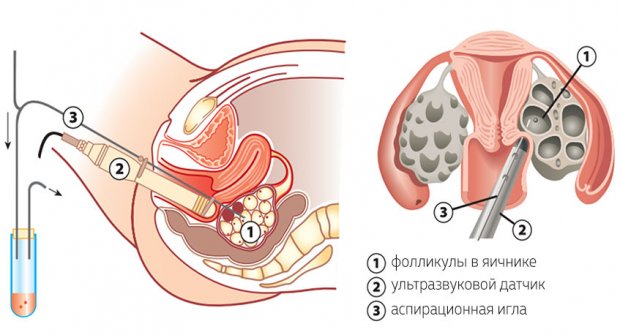
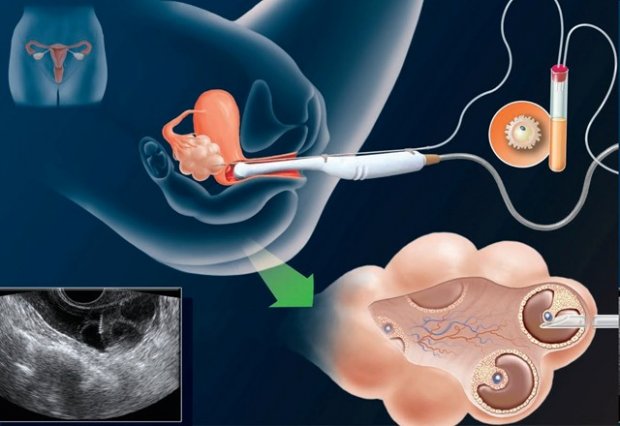
Пункция
Нахождение яйцеклеток устанавливается с помощью ультразвука, и медики начинают их сбор. Влагалищную стенку прокалывают тонкой иглой, и через неё пропускают ультразвуковой зонд.
Щуп зонда попадает прямо в фолликулы яичника, после чего яйцеклетки осторожно отсасывают. Как правило, забор яйцеклеток длится от 15 до 20 минут, в процессе собираются яйцеклетки больших фолликулов. Яйцеклетки проверяются в лаборатории для предварительной оценки на зрелость и качество.
 Женщина может чувствовать небольшой дискомфорт после сбора яйцеклеток, лёгкие боли в животе — это нормально. Для облегчения дискомфорта можно принять Парацетамол или Ко-сомамол. Если этого кажется недостаточно, женщине нужно обратиться за советом к своему врачу. Не рекомендуется принимать Аспирин, Нурофен (Ибупрофен) или Feminax-Ultra (Naxopren), если только это не предписано врачом.
Женщина может чувствовать небольшой дискомфорт после сбора яйцеклеток, лёгкие боли в животе — это нормально. Для облегчения дискомфорта можно принять Парацетамол или Ко-сомамол. Если этого кажется недостаточно, женщине нужно обратиться за советом к своему врачу. Не рекомендуется принимать Аспирин, Нурофен (Ибупрофен) или Feminax-Ultra (Naxopren), если только это не предписано врачом.
Перенос эмбрионов
Эмбрионы тщательно культивируют, прежде чем переносить их обратно в матку. Это происходит через три-пять дней после дня сбора яйцеклеток. Пятидневный эмбрион называется бластоцистом. Решение о том, следует ли выбирать бластоцист, в отличие от переноса 3-го дня, зависит от нескольких факторов, включая качество эмбрионов, их количество, историю болезни пациентки и прочие факторы.
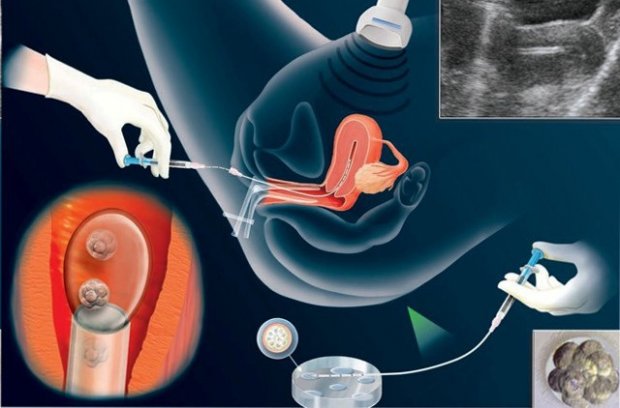 В этом случае следует прислушиваться к советам лечащего врача и эмбриолога. Сама передача эмбрионов обычно является абсолютно безболезненной процедурой. Один или иногда два эмбриона переносятся в матку женщины.
В этом случае следует прислушиваться к советам лечащего врача и эмбриолога. Сама передача эмбрионов обычно является абсолютно безболезненной процедурой. Один или иногда два эмбриона переносятся в матку женщины.
Контроль результатов
Примерно через 12–14 дней после подсадки эмбрионов проводится тест на беременность на основании анализа крови, однако медики не советуют спешить с его проведением, потому что существует высокий риск ложного положительного результата. Если результат теста на беременность будет положительным, через две недели после него проводится ультразвуковое обследование.






 Наталья Блинова
Наталья Блинова